ПЦР диагностика клещевого боррелиоза (болезни Лайма)
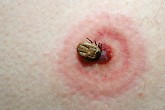 Клещевой боррелиоз (болезнь Лайма) – инфекционное трансмиссивное природноочаговое заболевание, вызываемое спирохетами и передающееся клещами; характеризующееся сложным патогенезом, включающим комплекс иммуноопосредованных реакций и полисистемностью*; имеющее наклонность к хроническому и рецидивирующему течению.
Клещевой боррелиоз (болезнь Лайма) – инфекционное трансмиссивное природноочаговое заболевание, вызываемое спирохетами и передающееся клещами; характеризующееся сложным патогенезом, включающим комплекс иммуноопосредованных реакций и полисистемностью*; имеющее наклонность к хроническому и рецидивирующему течению.
* преимущественно поражаются: кожа, центральная и периферическая нервная система, опорно-двигательная система ( суставы и связки) и сердце.
Болезнь Лайма впервые описана в 1975 г. как локальная вспышка артритов в г. Лайм, штат Коннектикут (США); развивается после укуса иксодовых клещей, инфицированных боррелиями. В последующие годы в результате исследований выяснилось, что географический спектр распространения этой инфекции значительно шире. Заболевание встречается не только в Северной Америке, но и во многих странах Европы и Азии.
Широко распространен клещевой Лайм-боррелиоз и на территории России. Болезнь Лайма в нашей стране впервые была серологически верифицирована в 1985 г., в 1991 г. включена в официальный перечень нозологических форм, имеющихся в России. Большая работа по изучению данной инфекции и распространению накопленного опыта проведена под руководством Э. И. Коренберга в республиканском центре изучения боррелиозов (НИИ ЭМ им. Н. Ф. Гамалеи РАМН).
Семейство Spirochaetaceae, род Borrelia, включает значительное число возбудителей заболеваний человека и животных. В 1984 г. Р. Джонсоном был описан новый вид боррелий - Borrelia burgdorferi, получивший свое название в честь американского микробиолога W. Burgdorfer, впервые выделившего в 1981 г. боррелий из кишечника иксодовых клещей. Была доказана связь вспышки артритов в городке Лайм с выделенными боррелиями.
До самого недавнего времени считалось, что возбудителем болезни Лайма является одна единственная боррелия - Borrelia burgdorferi. Однако некоторые различия в белковом составе изолятов боррелий из различных природных очагов позволили изначально предполагать, что Лайм- боррелиоз этиологически неоднороден.
В настоящее время выделено более 10 геномных групп, относящихся к комплексу Borrelia burgdorferi sensu lato, которые неравномерно распределены по земному шару. В Евразии обнаружены группы B. burgdorferi sensu stricto, B. garinii, B. garinii (тип NT29), B. afzelii, B. valaisiana (группа VS116), B. lusitaniae (группа PotiB2), B. japonica, B. tanukii и B. turdae, а в Америке - группы Borrelia burgdorferi s. s., B. andersonii (группа DN127), 21038, CA55 и 25015.
Результаты исследований и клинических наблюдений последних лет позволяют предполагать, что от вида боррелий может зависеть характер органных поражений у пациента.
Так, получены данные о существовании ассоциации между:
- B. garinii и неврологическими проявлениями,
- B. burgdorferi s. s. и Лайм-артритом,
- B. afzelii и хроническим атрофическим дерматитом.
Следовательно, наблюдаемые различия в клинической картине течения болезни Лайма у больных этой инфекции могут иметь в своей основе генетическую гетерогенность комплекса B. burgdorferi sensu lato. Учитывая все эти факты, в настоящее время под термином "Болезнь Лайма" принято подразумевать целую группу этиологически самостоятельных иксодовых клещевых боррелиозов.
На этапе накопления знаний о боррелиозах, учитывая общность эпидемиологии, сходство патогенеза и клинических проявлений, вполне приемлемо объединение их под общим названием "иксодовые клещевые боррелиозы", или "болезнь Лайма", отдавая дань первому описанному клещевому иксодовому боррелиозу.
Природные очаги болезни Лайма приурочены главным образом к лесным ландшафтам умеренного климатического пояса.
В США основными переносчиками являются пастбищные клещи Ixodes scapularis (старое видовое название I. dammini), меньшее значение имеют I. Pacificus.
В нашей стране и Европе это, в основном два вида иксодовых клещей: таежный (I. persulcatus) и лесной (I. ricinus).
На территории России таежный клещ имеет первостепенное эпидемиологическое и эпизоотологическое значение: как переносчик он более эффективен, чем I. ricinus. Личинки клещей чаще паразитируют на мелких грызунах, нимфы и половозрелые особи - на многих позвоночных, в основном лесных животных.
Считают весьма эндемичными (постоянное проявление данного заболевания в определенной местности) Ленинградскую, Тверскую, Ярославскую, Костромскую, Калининградскую, Пермскую, Тюменскую области, а также Уральский, Западносибирский и Дальневосточный регионы.
Зараженность возбудителями болезни Лайма клещей - переносчиков в разных природных очагах может варьировать в широком диапазоне (от 5-10 до 70-90%).
Доказана возможность симбиоза нескольких видов боррелий в одном клеще. Одновременная зараженность иксодовых клещей возбудителями клещевого энцефалита и болезни Лайма определяет существование сопряженных природных очагов этих двух инфекций, что создает предпосылки для одновременного инфицирования людей и развития микст-инфекции.
Естественные хозяева боррелий в природе - дикие животные (грызуны, птицы, олени и др.), являющиеся прокормителями клещей рода Ixodes - переносчиков боррелий.
Во время кровососания, боррелии попадают в кишечник клеща, где размножаются и выделяются с фекалиями.
Несмотря на высокую зараженность клещей, возможность инфицирования через укус реализуется не всегда, ибо боррелии содержатся в слюнных железах клеща в небольшом количестве или вообще отсутствуют.
В природных очагах циркуляция возбудителя происходит следующим образом: клещи - дикие животные (птицы) - клещи.
Возможно вовлечение в эпидемиологическую цепочку домашних животных - коз, овец, коров, собак. Изучается вероятность других переносчиков боррелий, например, слепней.
Человек заражается в природных очагах болезни Лайма. Передача инфекции осуществляется трансмиссивным путем при укусе клеща (инокуляция), хотя не исключается возможность инфицирования и при попадании фекалий клеща на кожу, с последующим их втиранием при расчесах (контаминация). В случае разрыва клеща, при неправильном удалении, возбудитель может попасть в рану. Обсуждается алиментарный путь заражения при употреблении сырого козьего или коровьего молока.
Определяется четкая связь роста заболеваемости с развитием садоводства и огородничества, туризма, хозяйственными преобразованиями и урбанизацией очаговьк ландшафтов. Укусы клещей возможны в черте города (парки, кладбища и т. п.), а также при снятии клещей у животных (собак, кошек).
В последние годы установлено, что область распространения болезни Лайма совпадает с клещевым энцефалитом, и заболевание регистрируется на всей территории Российской Федерации. Однако заболеваемость БЛ в 2-4 раза выше, чем клещевым энцефалитом, и занимает одно из первых мест среди природно-очаговых зоонозов.
Восприимчивость человека к боррелиям очень высокая, а возможно и абсолютная. От больного здоровому человеку инфекция не передается, т.е. больной болезнью Лайма для окружающих не заразен.
Сезонность: Первых пациентов с укусами клещей обычно регистрируют в России, в зависимости от региона, в марте-апреле. Последних, при наличии теплой погоды, регистрируют даже в октябре. Пик активности приходится на май-июнь.
Инкубационный период - от 2 до 30 дней, в среднем - 2 нед. До 30% больных не помнят или отрицают в анамнезе укус клеща.
Процесс развития болезни. Заражение происходит при укусе инфицированным клещом. Боррелии со слюной клеща (или с его выделениями при микроповреждениях и расчесах) попадают в кожу и в течение нескольких дней размножаются. В месте присасывания клеща обычно (в 70% случаев) развивается комплекс воспалительно-аллергических изменений кожи, проявляющихся в виде специфической, характерной для болезни Лайма эритемы (покраснения кожи). Красное пятно постепенно увеличивается по периферии, достигая 1-10 см в диаметре, иногда до 60 см и более. Форма пятна округлая или овальная, реже неправильная. Наружный край воспаленной кожи более интенсивно красный, несколько возвышается над уровнем кожи. Со временем центральная часть пятна бледнеет или приобретает синюшный оттенок, создается форма кольца. В месте укуса клеща, в центре пятна, определяется корочка, затем рубец. Пятно без лечения сохраняется 2-3 нед, затем исчезает.
Локальное присутствие (персистенция) возбудителя в коже на протяжении определенного периода времени обусловливает особенности клинической картины - относительно удовлетворительное самочувствие, слабовыраженный синдром общей интоксикации, отсутствие других характерных для БЛ проявлений, запоздание иммунного ответа. Заболевание может начинаеться подостро с появления болезненности, зуда, отека и покраснения на месте присасывания клеща. Больные предъявляют жалобы на умеренную головную боль, общую слабость, недомогание, тошноту, чувство стягивания и нарушение чувствительности в области укуса клеща. Возможно повышение температуры тела до 38°С, иногда сопровождаемое ознобом. Лихорадочный период продолжается 2-7 дней, после снижения температуры тела иногда на протяжении нескольких дней отмечается субфебрильная температура.
При прогрессировании болезни (или у больных без локальной фазы сразу) боррелии распостраняются с током крови и лимфы от места внедрения к внутренним органам, суставам, лимфатическим образованиям, попадают во внутренние органы (сердце, головной мозг, суставы и др.). признаки поражения нервной системы, сердца или суставов развиваются через 1-1,5 мес.
При попадании возбудителя в различные органы и ткани происходит активное раздражение иммунной системы, что приводит к генерализованному и местному гуморальному и клеточному гипериммунному ответу.
Боррелии в течение длительного времени (годами) могут сохраняться в организме человека, обусловливая хроническое и рецидивирующее течение заболевания. Хроническое течение болезни может развиться после длительного периода времени.
Распознавание болезни. Появление красного пятна на месте укуса клеща дает основание думать прежде всего о болезни Лайма. Для подтверждения диагноза производится исследование крови.
Диагноз болезни Лайма в позднем периоде особенно сложен из-за выраженного клинического полиморфизма (множества разнообразных проявлений болезни) и частого отсутствия типичных проявлений заболевания (симптомы трудноотличимы от проявлений других болезней). Диагностика базируется в первую очередь на клинической картине, эпидемиологических данных и подтверждается результатами лабораторных исследований крови больного.
Для установления диагноза болезни Лайма используются различные методы лабораторных исследований. Однако многие прямые методы диагностики Лайм-боррелиоза, включающие непосредственное обнаружение возбудителя и его антигенов, пока малоэффективны, а серологические тесты не обладают необходимой чувствительностью.
ПЦР диагностика болезни Лайма
В последнее время в развитых странах в качестве прямого метода идентификации боррелий все чаще используется полимеразная цепная реакция (ПЦР), активно вытесняя микроскопические и бактериологические методы исследования.
Преимущества ПЦР диагностики:
- Высокая технологичность и надежность,
- Высокая диагностическая чувствительность, превышающая чувствительность других методов.
- Возможность количественного определения возбудителя заболевания в исследуемом материале,
- Скорость исполнения. При исследовании материала (крови, ликвора, биоптатов кожи из мигрирующей эритемы) результат анализа можно получить уже на 2-3-й день, тогда как для культурального метода требуется 3–4 недели.
Материал для исследования методом ПЦР может служить кровь, сыворотка крови, моча, слюна, ликвор, соскобы со слизистой, биоптаты кожи и пр.).
В медицинском центре «Статус» проводится забор венозной крови для ПЦР диагностики клещевого боррелиоза. Анализ выполняют специалисты лаборатории генодиагностики БиоЛинк в течение 3-х дней.
Дифференциальный диагноз проводится с клещевым энцефалитом, группой серозных менингитов и менингоэнцефалитов, реактивным и ревматоидным артритами, острым ревматизмом, невритами, радикулоневритами, заболеваниями сердца с нарушениями проводимости и ритма, миокардитами, дерматитами различной этиологии.
Лечение острого боррелиоза должно проводиться в инфекционной больнице, где прежде всего проводится терапия, направленная на уничтожение боррелий. Без такого лечения болезнь прогрессирует, переходит в хроническое течение, а в ряде случаев приводит к инвалидности. Лечением хронического боррелиоза на практике занимаются врачи различных специальностей – неврологи, терапевты, кардиологи, ревматологи.
Предупреждение болезни. Специфическая профилактика БЛ в настоящее время не разработана. Меры неспецифической профилактики аналогичны таковым при клещевом энцефалите. Весьма эффективный способ предупреждения заражения - не допускать присасывания клещей (использование защитной одежды и отпугивающих средств).
При укусе клещом на следующий день следует явиться в соответствующий отдел Роспотребнадзора с удаленным клещом для его исследования на наличие боррелий и вируса клещевого энцефалита.
С целью предупреждения болезни Лайма после укуса зараженным клещом рекомендуется прием антибиотиков по назначению инфекциониста или врача общей практики. Лечение проводят не позже 5-го дня от момента укуса.
Прогноз при болезни Лайма благоприятный. Однако при поздно начатой или неадекватной этиотропной терапии заболевание прогрессирует, часто переходит в рецидивирующее и хроническое течение. Снижение трудоспособности и в ряде случаев инвалидность обусловлены стойкими резидуальными явлениями.
Диспансеризация. Переболевшие подлежат динамическому врачебному наблюдению в течение 2-х лет , т.е. 3, 6, 12 мес и далее – по показаниям (осмотр инфекциониста, терапевта, невропатолога, лабораторная диагностика каждые 3 мес), после чего делается вывод об отсутствии или хронизации инфекции.




